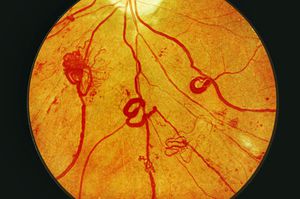
 Диабетическая ретинопатия – это специфическое нарушение зрительного восприятия роговицы и поражение сосудов глазной сетчатки, характерное для инсулинонезависимой и инсулинозависимой стадии сахарного диабета, которое ведет к значительному снижению зрения (вплоть до слепоты).
Диабетическая ретинопатия – это специфическое нарушение зрительного восприятия роговицы и поражение сосудов глазной сетчатки, характерное для инсулинонезависимой и инсулинозависимой стадии сахарного диабета, которое ведет к значительному снижению зрения (вплоть до слепоты).
Причины ухудшения зрения при диабете
Диабетическое нарушение роговицы и сетчатки глаза является поздно проявляющимся и специфическим осложнением диабета, приблизительно 95% пациентов в данном случае получают инвалидность по зрению. Характер заболевания определяется как постоянно прогрессирующий, причем поражение на первых этапах сетчатки и роговицы проходит без выраженных симптомов. Со временем человек замечает легкую размытость картинки, перед глазами возникает пелена, это объясняется нарушением роговицы глаза. Постепенно основной симптом усиливается, зрение значительно ухудшается и постепенно развивается слепота.
Новообразованные глазные сосуды сетчатки довольно хрупкие. У них тонкие стенки, которые состоят из одного клеточного слоя, они быстро увеличиваются, отличаются высокой ломкостью и бурной транссудацией кровяной плазмы. Именно данная ломкость приводит к появлению внутри глаза кровоизлияний разной степени тяжести. Незначительные кровоизлияния в глазную сетчатку или стекловидное тело рассасываются самостоятельно, а массивные процессы способствуют появлению необратимых процессов – увеличению фиброзной ткани, результатом этого является полная слепота.
Тяжелые случаи гемофтальма, к сожалению, не являются только одной причиной, почему развивается слепота. Также потерю зрения провоцируют белковые фракции кровяной плазмы, которые просачиваются из новообразованных сосудов, включающие поражение роговицы, а также процессы рубцевания стекловидного тела и сетчатки. Постоянное сокращение фиброваскулярных новообразований, находящихся у височных аркад сосудов и в диске оптического нерва, вызывает развитие тракционного отслоения сетчатки, которое поражает центральное зрение, переходя на макулярную область.
Эта патогенетическая цепь довольно условна и описывает только самый неблагоприятный вариант развития событий. Естественно, появление пролиферативной диабетической ретинопатии не все время завершается слепотой. На каждой из стадий, прогрессирование болезни может неожиданно самопроизвольно завершиться.
Этапы развития диабетической ретинопатии
С учетом изменения глазного дна и роговицы на разных сроках диабетической ретинопатии, врачи выделяют три этапа болезни:
- Непролиферативную.
- Препролиферативную.
- Пролиферативную.
Непролиферативная диабетическая ретинопатия
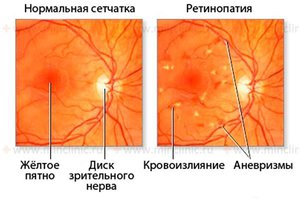
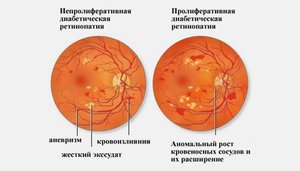 Является начальным этапом развития процесса патологии. В крови человека увеличивается концентрация сахара, это за собой влечет поражение сосудов глазной сетчатки, из-за этого увеличивается проницаемость тканей ретинальных сосудов, что делает их хрупкими и уязвимыми. Ослабление глазной сетчатки и роговицы провоцируют внутриглазные точечные кровоизлияния, из-за этого увеличиваются микроаневризмы.
Является начальным этапом развития процесса патологии. В крови человека увеличивается концентрация сахара, это за собой влечет поражение сосудов глазной сетчатки, из-за этого увеличивается проницаемость тканей ретинальных сосудов, что делает их хрупкими и уязвимыми. Ослабление глазной сетчатки и роговицы провоцируют внутриглазные точечные кровоизлияния, из-за этого увеличиваются микроаневризмы.
Тонкие ткани сосудов пропускают кровь в глазную сетчатку, а возле роговицы образуется покраснение, это вызывает ретинальную отечность. В случае если просачиваемая фракция проходит в центральный участок сетчатки, возникает макулярный отек. Для этого этапа свойственно бессимптомное и многолетнее течение.
Препролиферативная диабетическая ретинопатия
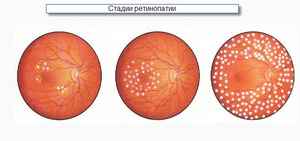
Это второй этап патологического процесса, который предшествует появлению пролиферативной ретинопатии. Определяется довольно редко, приблизительно в 4-6% всех случаев диабета. Риску появления этой стадии заболевания чаще всего подвергаются люди, у которых имеется атрофия оптического нерва, окклюзия сонных артерий, близорукость. Симптомы заражения глазного дна проявляются более выражено, снижение остроты зрения – умеренное. На данной стадии у пациента развивается кислородное голодание глазной сетчатки, имеется венозное поражение, может произойти геморрагический инфаркт сетчатки.
Пролиферативная диабетическая ретинопатия
Это третий этап развития заболевания роговицы и глазной сетчатки, если в результате окклюзии капилляров появляются обширные участки нарушения кровотока в сетчатке. «Голодающие» клетки синтезируют специфические вазопролиферативные вещества, которые запускают развитие новых сосудов (неоваскуляризацию). Чаще всего неоваскуляризация в организме играет защитную роль. Например, при травмах, ускоряет заживление ран. Но в случае с диабетической ретинопатией, остеоартритами и опухолями роговицы, этот процесс имеет обратный эффект – ретровитреальные и преретинальные излияния крови повторяются.
Диабетическая ретинопатия: Симптомы заболевания
 Наибольшую опасность, которую несет этот патологический процесс при сахарном диабете – длительное прохождение заболевания без симптомов. На первом этапе ухудшение зрения почти незаметно, единственное, на что человек может обращать свое внимание – это макулярная отечность сетчатки, характеризующаяся в виде отсутствия четкости картинки, что нередко случается при поражениях роговицы. Пациенту становится сложно работать с мелкими предметами или читать, что часто списывается людьми на недомогание или общую усталость.
Наибольшую опасность, которую несет этот патологический процесс при сахарном диабете – длительное прохождение заболевания без симптомов. На первом этапе ухудшение зрения почти незаметно, единственное, на что человек может обращать свое внимание – это макулярная отечность сетчатки, характеризующаяся в виде отсутствия четкости картинки, что нередко случается при поражениях роговицы. Пациенту становится сложно работать с мелкими предметами или читать, что часто списывается людьми на недомогание или общую усталость.
Основной симптом заражения глазной сетчатки появляется лишь при значительных кровоизлияниях в стекловидном теле, это для пациента с ретинопатией при сахарном диабете ощущается в виде резкого или постепенного ухудшения остроты зрения.
Кровоизлияния внутри глаза, как правило, сопровождаются появлением в нем пелены и темных плавающих пятен, которые через определенное время могут бесследно пропасть. Масштабные кровоизлияния приводят к слепоте.
Также симптомом макулярной отечности является ощущение перед глазами пелены. Помимо этого, осложняется на близком расстоянии выполнение работ или чтение.
Диагностирование ретинопатии при сахарном диабете
Люди, которые страдают сахарным диабетом, больше всего подвержены разным заражениям глазной сетчатки и роговицы, им нужно все время посещать медицинские осмотры и регулярно находиться под наблюдением врача.
Основными диагностическими мероприятиями при диабетической ретинопатии являются:
 периметрия – помогает узнать угол обзора отдельного глаза, при поражении роговицы, к примеру, бельма на глазу, поле зрения имеет меньший угол, в отличие от здорового глаза;
периметрия – помогает узнать угол обзора отдельного глаза, при поражении роговицы, к примеру, бельма на глазу, поле зрения имеет меньший угол, в отличие от здорового глаза;- визометрия – диагностика остроты зрения по специально разработанной таблице;
- офтальмоскопия – обследование глазного дна с помощью специального зеркала;
- диафаноскопия – помогает выявить присутствие опухолей внутри глазного яблока и на внешних участках роговицы;
- биомикроскопия глазного яблока – бесконтактное определение поражений роговицы и глазной сетчатки с помощью щелевой лампы.
В случае, когда диагностировано помутнение стекловидного тела, хрусталика глаза или роговицы, обследование производится с помощью ультразвука.
Предупреждение наступления слепоты и профилактика осложнений основывается на своевременном диагностировании поражений глазного дна, сетчатки и роговицы, что указывает на прогрессирование ретинопатии.
Лечение заболевания
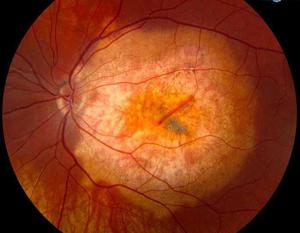 Поскольку поражение сетчатки при сахарном диабете носит вторичный характер, то основным моментом является системное ведение основной болезни – постоянный контроль содержания в крови сахара, а также кровяного давления и функционирования в почках процессов обмена организма и в том числе глаза. Ведение пациента и профилактика болезни находятся в компетенции специалистов: диабетолога, кардиолога и эндокринолога.
Поскольку поражение сетчатки при сахарном диабете носит вторичный характер, то основным моментом является системное ведение основной болезни – постоянный контроль содержания в крови сахара, а также кровяного давления и функционирования в почках процессов обмена организма и в том числе глаза. Ведение пациента и профилактика болезни находятся в компетенции специалистов: диабетолога, кардиолога и эндокринолога.
Немаловажным в лечении при диабете является оптимизированный и систематический контроль уровня глюкозурии и гликемии, вероятно для пациента будет необходима разработка индивидуальной инсулинотерапии.
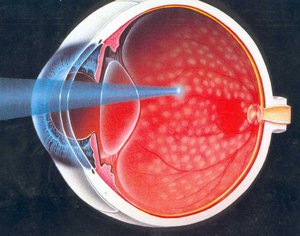
Наиболее часто используемый способ лечения макулярной отечности и диабетической ретинопатии – это лазерное лечение, которое выполняется амбулаторно. Лазерная коагуляция глазной сетчатки позволяет полностью остановить или притормозить процесс неоваскуляризации, укрепляются очень хрупкие и тонкие сосуды, сводится к минимуму уровень проницаемости, как и вероятность расслоения сетчатки.
Суть этого способа сведена к следующему:
- произвести тепловую коагуляцию новых сосудов;
- повысить непосредственное поступление кислорода из сосудистой оболочки к сетчатке;
- разрушить участки гипоксии роговицы и сетчатки, которые являются источником развития новообразованных сосудов.
Хирургическое лазерное вмешательство выполняется несколькими методами:
- Панретинальным – на весь участок сетчатки производится нанесение коагулятов.
- Фокальным – этот способ предполагает прижигание небольших кровоизлияний, выделяющихся жидкостей, микроаневризм.
- Барьерным – в виде многослойной сетки наносятся парамакулярные коагуляты.
Для лечения пролиферативной или препролиферативной ретинопатии лазерные коагуляты наносятся на всю сетчатку, помимо ее центральных участков. Причем новообразованные сосуды подвержены лазерному фокальному облучению. Такой хирургический способ наиболее эффективен на ранних этапах заражения глаза, и почти в 99% случаев предупреждает слепоту. На запущенных стадиях эффективность этого лечения значительно понижается. В этом случае степень компенсации диабета значительного влияния на эффект лечения не окажет.
При макулярнойм отечности действию лазера подвержены центральные участки сетчатки. Продолжительность терапевтического эффекта в этом случае значительно будет зависеть от системного статуса больного.
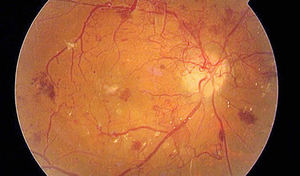 Витрэктомия – это вмешательство, которое производится при запущенных стадиях пролиферативной ретинопатии или значительных внутриглазных кровоизлияниях. Смысл этого метода состоит в оперативном удалении фиброваскулярных тяжей с поверхности глазной сетчатки, сгустков крови, помутневших участков стекловидного тела, кровяных сгустков из глазной полости. Причем отсасывание жидкости (аспирация) стекловидного тела обязана производиться в максимально полном объеме. Если возможно, то иссекается задняя гиалоидная мембрана, находящаяся между сетчаткой и стекловидным телом, которая играет немаловажную роль в развитии пролиферативной ретинопатии.
Витрэктомия – это вмешательство, которое производится при запущенных стадиях пролиферативной ретинопатии или значительных внутриглазных кровоизлияниях. Смысл этого метода состоит в оперативном удалении фиброваскулярных тяжей с поверхности глазной сетчатки, сгустков крови, помутневших участков стекловидного тела, кровяных сгустков из глазной полости. Причем отсасывание жидкости (аспирация) стекловидного тела обязана производиться в максимально полном объеме. Если возможно, то иссекается задняя гиалоидная мембрана, находящаяся между сетчаткой и стекловидным телом, которая играет немаловажную роль в развитии пролиферативной ретинопатии.
Медикаментозное лечение гемофтальма и диабетической ретинопатии – это, скорей всего, наиболее противоречивый раздел офтальмологии. Естественно, по этому аспекту проведено множество исследований и на сегодняшний день активно продолжается поиск эффективных медикаментозных средств против поражения сосудов глазной сетчатки при сахарном диабете.
К медикаментозным лекарствам можно отнести использование разных средств и антиоксидантов, которые снижают проницаемость сосудов, улучшают в тканях глаза процессы обмена.
Повысить кровоснабжение стенок глаза можно и при помощи физиотерапевтических приборов. Самым эффективным устройством, которое можно применять в домашних условиях считаются "Очки Сидоренко". Этот аппарат в себе объединяет 4 метода воздействия: фонофорез, пневмомассаж, инфразвук и цветотерапию, это гарантирует хороший результат при лечении.
Однако, на сегодняшний день, медикаментозных препаратов, которые способны справиться с развитыми этапами диабетической ретинопатии нет.
Например, в зарубежных руководствах и пособиях по ведению ретинопатии и гемофтальма способы их лекарственного лечения или совершенно не рассматриваются, или коротко описаны в разделе перспективных разработок. Поэтому многие страны со страховым ведением здравоохранительной системы консервативное лечение диабетической ретинопатии совершенно не проводят, а общепринятым способом терапии этих пациентов является регулярное ведение основной болезни (сахарного диабета), лазерная коагуляция, а так же хирургическое лечение появляющихся осложнений в глазах.
Лечение ретинопатии является довольно трудной задачей и обязано производиться на специальном оборудовании квалифицированными специалистами, потому очень важен выбор офтальмологической клиники. Подбирая поликлинику, ищите учреждение, где можно провести полное диагностирование и любое лечение только на современном оборудовании. Во время выбора лечебного заведения необходимо учесть не только стоимость лечения, но и репутацию поликлиники, и уровень специалистов.
Профилактика болезни и вероятные осложнения
 При диабетической ретинопатии самым опасными осложнениями считаются появления катаракты и вторичной глаукомы. Люди, которые страдают от диабета, обязаны постоянно находиться на контроле у офтальмолога и эндокринолога, это поможет предупредить поражение сетчатки.
При диабетической ретинопатии самым опасными осложнениями считаются появления катаракты и вторичной глаукомы. Люди, которые страдают от диабета, обязаны постоянно находиться на контроле у офтальмолога и эндокринолога, это поможет предупредить поражение сетчатки.
Профилактика заболевания включает в себя две основные задачи: поддержание в норме кровяного давления и контроль в крови уровня сахара. Четкое соблюдение этих мер даст возможность остановить развитие болезни.
Непременно необходимо купить тонометр и измерять кровяное давление один раз в неделю, лучше всего по вечерам. Когда оно у вас повышенное — проконсультируйтесь с опытным специалистом, каким образом его можно нормализовать. Если не лечить высокое давление, то проблемы с качеством зрения не за горами, а инсульт или инфаркт может произойти еще раньше.