 Дакриоцистит – это воспаление слезного мешка, которое развивается на фоне стеноза или облитерации носослезного канала. Дакриоцистит характеризуется постоянным слизистым гнойным отделяемым из глаз, слезотечением, припухлостью слезного мешка, отечностью и гиперемией полулунной складки, конъюнктивы и слезного мясца, сужением глазной щели, локальной болезненностью.
Дакриоцистит – это воспаление слезного мешка, которое развивается на фоне стеноза или облитерации носослезного канала. Дакриоцистит характеризуется постоянным слизистым гнойным отделяемым из глаз, слезотечением, припухлостью слезного мешка, отечностью и гиперемией полулунной складки, конъюнктивы и слезного мясца, сужением глазной щели, локальной болезненностью.
Диагностирование заболевания включает в себя консультацию офтальмолога с пальпацией и осмотром области слезного мешка, инсталляционной флюоресцеиновой пробы, рентгенографии слезоотводящих каналов, выполнение слезно-носовой пробы Веста. Лечение дакриоцистита заключается в использовании антибактериальных мазей и капель, промывании и зондировании слезно-носовых путей антисептическими препаратами, выполнении физиопроцедур. Если это не дает результата, то назначается проведение дакриоцисториностомии или дакриоцистопластики.
Дакриоцистит: Общие сведения
Из всех заболеваний органов, которые диагностируются в офтальмологии, дакриоцистит составляет 6–8%. Слезный мешок у женщин воспаляется в 7–9 раз чаще, в отличие у мужчин, это объясняется более узкой анатомией каналов. Заболевают дакриоциститом чаще всего люди в возрасте 35–50 лет, в отдельную клиническую картину выделяется дакриоцистит у грудных детей. Опасность дакриоцистита, тем более у новорожденных, заключается в высокой вероятности появления гнойных септических осложнений со стороны подкожных тканей щек, век, мягких тканей глазницы, носа, головного мозга (абсцесса мозга, менингита, гнойного энцефалита).
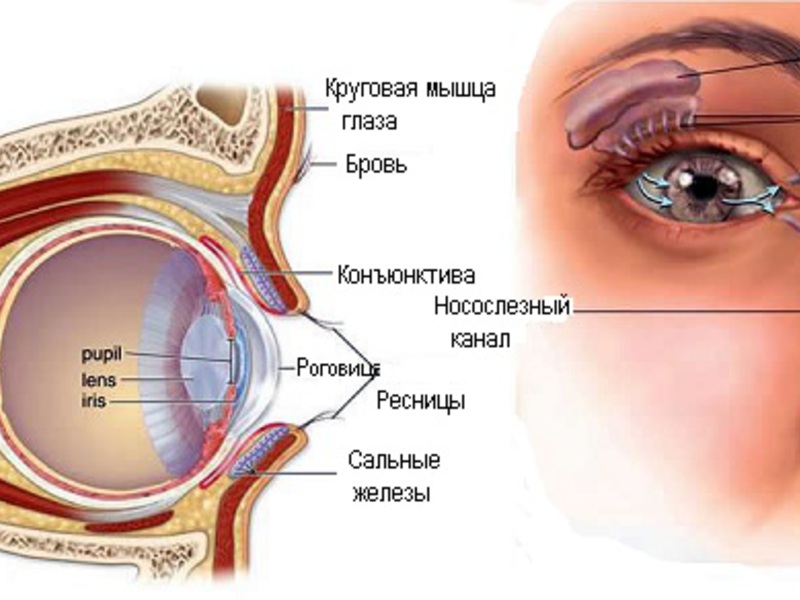
 Вырабатываемый секрет слезными железами (слезная жидкость) в норме омывает глаз и отходит к внутреннему углу глазного яблока, в котором находятся слезные точки, переходящие в слезные каналы. С помощью них слеза попадает вначале в слезный мешок, а после по носослезному каналу переходит в носовую полость. Во время дакриоцистита из-за непроходимости носослезных путей нарушается функция слезоотведения, это приводит в слезном мешке к большой концентрации слезы – цилиндрической полости, которая находится в верхней части носослезных путей. Инфицирование слезного мешка и застой слезы приводит к появлению в нем воспалительного процесса – дакриоцистита.
Вырабатываемый секрет слезными железами (слезная жидкость) в норме омывает глаз и отходит к внутреннему углу глазного яблока, в котором находятся слезные точки, переходящие в слезные каналы. С помощью них слеза попадает вначале в слезный мешок, а после по носослезному каналу переходит в носовую полость. Во время дакриоцистита из-за непроходимости носослезных путей нарушается функция слезоотведения, это приводит в слезном мешке к большой концентрации слезы – цилиндрической полости, которая находится в верхней части носослезных путей. Инфицирование слезного мешка и застой слезы приводит к появлению в нем воспалительного процесса – дакриоцистита.
По клиническим симптомам отличают:
- дакриоцистит новорожденных;
- острый дакриоцистит (флегмону или абсцесс слезного мешка);
- хронический дакриоцистит.
С учетом от причин появления дакриоцистит бывает бактериальным, вирусным, посттравматическим, паразитарным, хламидийным.
Причины болезни
Непроходимость носослезного канала лежит в основе патогенеза любой формы дакриоцистита. При дакриоцистите новорожденных это связано с наличием в дистальной части носослезного канала эпителиальной плотной мембраны, на момент рождения нерассосавшейся желатинозной пробкой или врожденной патологией слезоотводящих каналов (истинной атрезией носослезных путей).
Приводящая к дакриоциститу облитерация или стеноз носослезного пути у взрослых может появляться вследствие:
 хронического ринита;
хронического ринита;
- отечности окружающих тканей при ОРВИ;
- полипов в носовой полости;
- синусита;
- повреждений канальцев и слезных точек в результате травмы век;
- переломов костей орбиты и носа.
Застой слезной жидкости может приводить к потере ее антибактериальных свойств, это сопровождается развитием патогенных организмов (как правило, пневмококков, стафилококков, вирусов, стрептококков, в редких случаях – хламидий, туберкулезной палочки и иной специфической микрофлоры). Постепенно растягиваются стенки слезного мешка, в них образуется вялотекущий или острый процесс воспаления – дакриоцистит. Секрет утрачивает свою прозрачность и абактериальность, и переходит в слизисто-гнойный.
Основными располагающими факторами к появлению дакриоцистита являются:
- снижение защитных функций иммунной системы;
- сахарный диабет;
- резкие изменения температур;
- профессиональные вредности.
Симптомы болезни
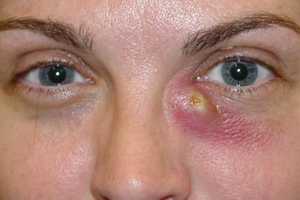
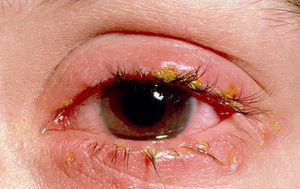
Клинические проявления дакриоцистита очень специфичны. Во время хронической стадии воспаления глаза отмечается припухлость в районе слезного мешка и упорное слезотечение. Надавливание на участок опухлости приводит к выходу гнойного либо слизисто-гнойного секрета. Наблюдается гиперемия полулунной складки, конъюнктивы глаза и слезного мясца.
 Продолжительное течение хронической формы болезни может приводить к растяжению (эктазии) слезного мешка – в данном случае над эктазированной полостью мешка кожный покров истончается и получает синюшный оттенок. Во время хронического этапа болезни большая вероятность заражения других глазных оболочек с возникновением конъюнктивита, блефарита, гнойной язвы или кератита роговицы с дальнейшим появлением бельма на глазу.
Продолжительное течение хронической формы болезни может приводить к растяжению (эктазии) слезного мешка – в данном случае над эктазированной полостью мешка кожный покров истончается и получает синюшный оттенок. Во время хронического этапа болезни большая вероятность заражения других глазных оболочек с возникновением конъюнктивита, блефарита, гнойной язвы или кератита роговицы с дальнейшим появлением бельма на глазу.
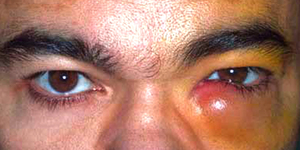
Острая форма проходит с более выраженной клинической картиной: полным или частичным сужением смыкания глазной щели, отечностью век, болезненной припухлостью и резким покраснением кожи в районе воспаленного участка слезного мешка на глазу. Отечность и гиперемия могут переходить на щеку, веки, спинку носа. По внешнему виду изменения на коже похожи на рожистое лицевое воспаление, но во время дакриоцистита нет резких ограничений воспалительного очага. При острой форме болезни отмечаются озноб, дергающие боли в районе орбиты, головная боль, лихорадка и иные симптомы интоксикации.
Через два-три дня размягчается уплотненный инфильтрат над слезным мешком, кожа над ним желтеет, развивается флюктуация, это свидетельствует о появлении абсцесса, который самостоятельно может вскрыться. В последующем на этом участке может развиваться внутренняя (в носовой полости) или внешняя (в районе кожи лица) фистула, из которой регулярно выделяется гной или слеза. Во время распространения гноя на окружающие ткани появляется флегмона глазницы. Острая форма дакриоцистита очень часто переходит в рецидивирующий характер прохождения болезни.

Дакриоцистит у новорожденных отмечается отеком над слезным мешком. Надавливание на данную область может вызывать выделение гноя или слизи. Дакриоцистит маленьких детей иногда осложняется появлением флегмоны.
Диагностика заболевания
Определение дакриоцистита проводится с учетом характерных жалоб, типичной картины патологии, данных пальпаторного обследования и наружного осмотра участка слезного мешка. Во время осмотра больного с дакриоциститом определяется припухлость в районе газа и слезотечение. Во время пальпации воспаленной части определяют отхождение из слезных точек гнойного секрета и наличие болезненности.
 При дакриоцистите исследование проводимости каналов производится при помощи цветовой (канальцевой) пробы Веста. Для чего в соответствующий носовой проход заводится тампон, а в глаз капают состав колларгола. На протяжении 2 минут при проходимых каналах на тампоне должны проявиться следы красящего элемента. При более продолжительном времени окрашивания тампона (7–12 минут) в проводимости слезных каналов можно усомниться. Когда колларгол не вышел на протяжении более 15 минут, то проба Веста отмечается как отрицательная, это говорит о непроводимости каналов.
При дакриоцистите исследование проводимости каналов производится при помощи цветовой (канальцевой) пробы Веста. Для чего в соответствующий носовой проход заводится тампон, а в глаз капают состав колларгола. На протяжении 2 минут при проходимых каналах на тампоне должны проявиться следы красящего элемента. При более продолжительном времени окрашивания тампона (7–12 минут) в проводимости слезных каналов можно усомниться. Когда колларгол не вышел на протяжении более 15 минут, то проба Веста отмечается как отрицательная, это говорит о непроводимости каналов.
Для определения протяженности и уровня поражения производится диагностическое зондирование слезных путей. Выполнение слезно-носовой пассивной пробы во время дакриоцистита подтверждает непроводимость каналов: в данном случае во время попытки промывания слезно-носовых путей жидкость не проходит в нос, а выходит через слезные точки глаза.
 Биомикроскопию глаза и флюоресцеиновую инсталляционную пробу используют в комплексных мероприятиях офтальмологической диагностики дакриоцистита. Контрастная рентгенография слезоотводящих каналов с раствором йодолипола требуется для точного представления о локализации зоны облитерации или стриктуры и архитектонике слезоотводящих каналов. Для определения микробных возбудителей болезни из слезных точек обследуют отделяемое с помощью бактериологического посева.
Биомикроскопию глаза и флюоресцеиновую инсталляционную пробу используют в комплексных мероприятиях офтальмологической диагностики дакриоцистита. Контрастная рентгенография слезоотводящих каналов с раствором йодолипола требуется для точного представления о локализации зоны облитерации или стриктуры и архитектонике слезоотводящих каналов. Для определения микробных возбудителей болезни из слезных точек обследуют отделяемое с помощью бактериологического посева.
Для уточняющей диагностики больной обязан быть осмотрен отоларингологом с выполнением риноскопии. По показаниям могут быть назначены консультации травматолога, челюстно-лицевого хирурга или стоматолога, нейрохирурга, невролога. Дифференциальная диагностика этого заболевания производится с рожей, конъюнктивитом, каналикулитом.
Дакриоцистит у взрослых: Лечение заболевания
Острый симптом дакриоцистита необходимо лечить в стационарных условиях. До размягчения инфильтрата назначают сухое тепло на участок слезного мешка, УВЧ-терапию и проводят системную витаминотерапию. Абсцесс вскрывают во время появления флюктуации. В последующем выполняют дренирование и обработку раны с помощью антисептиков (раствором перекиси водорода, диоксидина, фурацилина). В конъюнктивальный мешок капают антибактериальные средства (гентамицин, левомицетин, мирамистин, сульфацетамид и т. д.), закладывают противомикробные мази (офлоксацин, тетрациклиновую, эритромициновую и т. д.).
При дакриоцистите одновременно производится системное антибактериальное лечение лекарствами обширного спектра действия (пенициллинами, аминогликозидами, цефалоспоринами). В «холодном» периоде после снятия острого процесса проводится дакриоцисториностомия.
 У новорожденных лечение производится поэтапно и подразумевает промывание слезно-носовых путей (на протяжении 1,5–2 недель), проведение массажа (на протяжении 2,5–3 недель), зондирование носослезных каналов через слезные точки (на протяжении 2,5–3 недель), выполнение ретроградного зондирования (на протяжении 2,5–3 недель). При неэффективности выполняемого лечения по достижению возраста ребенком двух-трех лет производится эндоназальная дакриоцисториностомия.
У новорожденных лечение производится поэтапно и подразумевает промывание слезно-носовых путей (на протяжении 1,5–2 недель), проведение массажа (на протяжении 2,5–3 недель), зондирование носослезных каналов через слезные точки (на протяжении 2,5–3 недель), выполнение ретроградного зондирования (на протяжении 2,5–3 недель). При неэффективности выполняемого лечения по достижению возраста ребенком двух-трех лет производится эндоназальная дакриоцисториностомия.
Операция дакриоцисториностомия является основным способом лечения хронического дакриоцистита, это вмешательство предполагает для эффективного дренажа жидкости формирование анастомоза между слезным мешком и носовой полостью. Также в хирургической офтальмологии имеют большое распространение малоинвазивные способы лечения – лазерная и эндоскопическая дакриоцисториностомия. В определенных случаях проводимость носослезных путей при дакриоцистите можно попробовать восстановить при помощи баллонной дакриоцистопластики или бужирования – введения зонда с баллоном в полость протока, во время раздувания которого расширяется внутренний канальный просвет.
Чтобы не допустить развития гнойной язвы роговицы, больным запрещается производить любые офтальмологические манипуляции, которые связаны с прикосновением к роговице (гониоскопию, УЗИ глаза, тонометрию и т. д.), накладывать на глаза повязки, применять контактные линзы.
Профилактика и прогноз
Как правило, прогноз лечения во время неосложненного дакриоцистита довольно благоприятный. Результатом язвы роговицы может стать бельмо, которое приводит как к внешнему дефекту, так и устойчивому ухудшению зрения. При перфорации язвы начинается появление субатрофии и эндофтальмита глаза.
Прохождение дакриоцистита может осложняться тромбофлебитом орбитальных артерий, флегмоной орбиты, сепсисом, воспалением ткани мозга и мозговых оболочек, тромбом кавернозного синуса. В данном случае существует большая вероятность инвалидизации и летального исхода для человека.
Профилактика дакриоцистита подразумевает избегания травм лицевого скелета и глаз, а также своевременное и адекватное лечения болезней ЛОР органов. При своевременном лечении и диагностике дакриоцистита возможно полноценное выздоровление без серьезных осложнений.