 Кератоконус считается наследственным заболеванием, поражающим роговицу глаза. Программа, заложенная в генах, заставляет роговицу постепенно истончаться и выпячиваться. В результате она приобретает конусовидную форму, в то время как в норме роговица глаза должна иметь сферическую форму. Первые признаки болезни появляются в подростковом возрасте, но не оказывают значительного влияния на остроту зрения, поэтому патология остается незамеченной. Заметными симптомы болезни становятся от 20 до 30 лет.
Кератоконус считается наследственным заболеванием, поражающим роговицу глаза. Программа, заложенная в генах, заставляет роговицу постепенно истончаться и выпячиваться. В результате она приобретает конусовидную форму, в то время как в норме роговица глаза должна иметь сферическую форму. Первые признаки болезни появляются в подростковом возрасте, но не оказывают значительного влияния на остроту зрения, поэтому патология остается незамеченной. Заметными симптомы болезни становятся от 20 до 30 лет.
Чаще всего патология изначально затрагивает один глаз, но затем неизбежно захватывает оба глаза. При этом степень поражения и тяжесть симптомов для каждого глаза будут различаться.
Как бы ни развивалась болезнь в каждом конкретном случае, прогноз этой патологии всегда неутешительный.
Причины
В настоящее время ученые все больше говорят о том, что наследственность – это не единственная причина развития кератоконуса. Появилась теория, говорящая о том, что кератоконус глаза – дегенеративное заболевание, носящее хронический характер. К наследственным факторам, предопределяющим развитие патологии, в последние годы были добавлены особенности строения роговиц и негативное влияние окружающей среды.
В основе развития кератоконуса лежит постепенно усиливающийся процесс разрушения боуменовой мембраны. Это наружная оболочка роговицы. Толщина этой мембраны становится неравномерной, что приводит к выпячиванию роговицы в зоне поражения из-за глазного давления. Это приводит к снижению остроты зрения.
Современные теории, объясняющие появление кератоконуса
Сегодня врачи при объяснении первопричины развития этой патологии придерживаются 4-х основных теорий:
 Обменная. Согласно этой теории, в организме пациентов с кератоконусом снижена активность ингибиторов протеазы. Их недостаток отмечается в роговице и слезах. На фоне такого дефицита протеазы становятся более активными и начинают разрушать коллаген буоменовой мембраны. В результате строма роговицы разрушается. Кроме того, есть мнение, что развитию болезни способствует накопление в роговице свободных радикалов и оксидантов.
Обменная. Согласно этой теории, в организме пациентов с кератоконусом снижена активность ингибиторов протеазы. Их недостаток отмечается в роговице и слезах. На фоне такого дефицита протеазы становятся более активными и начинают разрушать коллаген буоменовой мембраны. В результате строма роговицы разрушается. Кроме того, есть мнение, что развитию болезни способствует накопление в роговице свободных радикалов и оксидантов.- Наследственная теория. До недавнего времени она была основной. Эта теория гласит, что если в семье были случаи подобной болезни, то она с большой долей вероятности появится и у детей. При этом самого гена, отвечающего за развитие кератоконуса, ученые так и не нашли. Есть лишь предположение, что он находится на 2-х хромосомах – 16 q и 20 q .
- Иммунологическая. Наблюдение за большим числом пациентов позволило ученым сделать предположение, что кератоконус может развиваться при значительном снижении синтеза новых клеток в роговице. Нарушение синтеза связали с воздействием определенных биологически активных веществ. Из-за этого кератоконус у больных может сопровождаться аллергией, экземой и атопическим дерматитом.
- Травматизация. Подобные воздействия могут привести к истончению роговицы лишь в том случае, если будут постоянными и достаточно интенсивными.
Симптомы заболевания

Начальный этап болезни не имеет характерных симптомов. Вся проявляющаяся на начальном этапе симптоматика также проявляется при близорукости, астигматизме, синдроме сухого глаза. Пациенты могут жаловаться на ухудшение остроты зрения, двоение предметов перед глазами, появления светлых ореолов вокруг предметов в темное время суток.
По мере развития патологии симптомы прогрессируют. Зачастую на это уходят годы, но иногда зрения пациента ухудшает очень быстро и появляется первый характерный симптом – выпячивание роговицы.
Второй характерный для кератоконуса симптом – монокулярная полиопия. Пациент одновременно видит несколько изображений одного предмета, которые к тому же двоятся. Особенно сильно этот симптом себя проявляет, когда больной смотрит на белый объект на черном поле.
Прогресс кератоконуса заставляет пациентов все чаще менять очки. Это очень похоже на прогрессирующую близорукость, но она нехарактерна для возрастной группы от 20 – 30 лет.
Степени патологии
Медики в разных странах пользуются разными классификациями данной болезни. В нашей стране основной считается классификация, разработанная в середине прошлого века шведским офтальмологом Марком Амслером.
Классификация Амслера выделяет четыре степени патологии:
- 1 степень патологии характеризуется истончением роговицы и неправильным астигматизмом. Острота зрения снижается до 1,0 – 0,5.
- 2 степень характерна усиливающимся астигматизмом и появлением на роговице стрий Вогта, которые являются предвестниками предстоящей деформации.
- 3 степень начинается с появления конусовидной деформации роговицы. Также на этом этапе болезни может отмечаться помутнение боуменовой мембраны. Острота зрения снижается еще больше.
- 4 степень характеризуется максимально выраженной деформацией роговицы. К помутнению боуменовой мембраны добавляется деформация десцеметовой мембраны. Падение остроты зрения на этой стадии не поддается коррекции.
Диагностика заболевания
Офтальмологи начинают подозревать кератоконус в том случае, если в возрасте 20 – 30 лет у пациента отмечается прогрессирующая близорукость. Для подтверждения диагноза назначается ряд инструментальных исследований.
Прежде всего, доктора изучают состояние роговицы. Для этого прибегают к следующим методам исследования:
 Кератопахиметрия.
Кератопахиметрия.- Кератотопография.
- Скиаскопия.
- Оптическая томография.
- Оценка кривизны поверхности роговицы с помощью щелевой лампы.
На основании данных, полученных при исследовании, назначается лечение кератоконуса глаз.
Лечение заболевания
Современная медицина при лечении кератоконуса использует консервативные и хирургические методики.
Консервативное лечение
На начальных этапах кератоконуса лечение всегда консервативное. При этом доктора стремятся не столько компенсировать изменения в роговице, чтобы восстановить острогу зрения, сколько остановить процесс дальнейшего истончения роговицы глаза. В профилактических целях пациентам назначают различные препараты, подстегивающие иммунную систему. Проводятся лечебные мероприятия, улучшающие работу почек и печени.
Компенсировать изменения в глазах на начальных этапах можно с помощью специальных очков со сложными цилиндрическими линзами. В дальнейшем, если болезнь продолжит прогрессировать, пациенту выпишут специальные газопроницаемые линзы с жесткой конструкцией. Жестка линза вдавливает роговицу назад.
Для улучшения обменных процессов в глазах пациентов назначаются такие капли, как: Тауфон, Эмоксипин, Квинакс.
Хирургическое лечение
Если остановить прогресс патологии консервативными методами лечения не удается, то врачи прибегают к хирургическим методам лечения, позволяющим укрепить роговицу глаза и полностью остановить ее деформацию.
Для решения поставленных задач применяются следующие методы оперативного лечения:
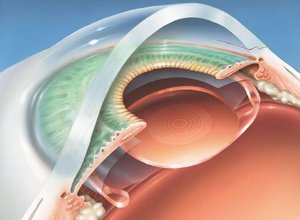 Кросс-линкинг роговицы. Это самая современная техника лечения, разработанная группой немецких и швейцарских врачей. В лечении этим методом используется специальный ультрафиолетовый лазер, настроенный на стромальный слой роговицы. Его применение позволяет в подавляющем большинстве случаев полностью остановить прогресс патологии. Сама процедура лечения проводится под местным обезболиванием и занимает всего сорок минут при работе с одним глазом. После обработки лазером структура роговицы словно цементируется, что замедляет, а чаще останавливает выпячивание роговицы в центре глаза. К сожалению, кросс-линкинг не позволяет улучшить рефракцию, поэтому пациент для восстановления остроты зрения вынужден носить очки.
Кросс-линкинг роговицы. Это самая современная техника лечения, разработанная группой немецких и швейцарских врачей. В лечении этим методом используется специальный ультрафиолетовый лазер, настроенный на стромальный слой роговицы. Его применение позволяет в подавляющем большинстве случаев полностью остановить прогресс патологии. Сама процедура лечения проводится под местным обезболиванием и занимает всего сорок минут при работе с одним глазом. После обработки лазером структура роговицы словно цементируется, что замедляет, а чаще останавливает выпячивание роговицы в центре глаза. К сожалению, кросс-линкинг не позволяет улучшить рефракцию, поэтому пациент для восстановления остроты зрения вынужден носить очки.- Имплантация роговичных колец. При этой операции врач формирует на поверхности роговицы глаза специальные тоннели, в которые затем укладываются роговичные кольца. Операция занимает всего 15 минут и позволяет не только замедлить или остановить дальнейший прогресс заболевания, но и вернуть былую остроту зрения. Кольца обеспечивают необходимое укрепление и уплощение боуменовой мембраны. Для достижения нужных результатов врачи нередко устанавливают не одно, а два кольца. Эта операция считается максимально безопасной и легко переносится пациентами. Она идеально подходит для лечения кератоконуса на начальной стадии.
- Установка факичных линз. Операция проводится под местной анестезией. Ее достаточно, чтобы пациент ничего не почувствовал при рассечении роговицы. К тому же разрез имеет минимальную длину – 3 мм. Далее, через него вводится корректирующая линза и помещается между радужкой и хрусталиком. В конце операции швы не накладываются из-за малого размера разреза. Подобное оперативное вмешательство проводится на амбулаторных условиях с течение 15 минут. По своему результату операция дает результат, схожий с ношением обычных контактных линз.
Лечение 4-ой степени кератоконуса при появлении осложнений в виде помутнения роговицы, изменении ее толщины и формы возможно лишь с помощью операции под названием кератопластика. Подбор донорской роговицы несложен и прогнозы ее приживаемости обычно достаточно высоки.
Операции дают превосходный результат в лечении кератоконуса, но только в том случае, если пациент своевременно обратился за помощью к специалистам.
Стоимость лечения
Когда речь заходит о стоимости лечения кератоконуса, то обычно подразумевают цену той или иной операции. Все виды оперативного вмешательства хоть и не дешевы, но вполне доступны всем слоям населения. Кросслинкинг в среднем стоит 32 000 рублей. Имплантация роговичных колец обойдется в 40 000 рублей. Установка факичных линз будет стоить в среднем 50 000 тысяч рублей. Указана стоимость лечения на один глаз.