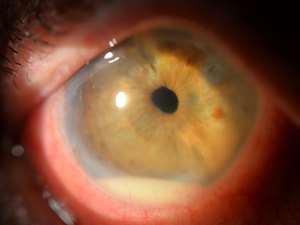
 Передний увеит или иридоциклит – это воспалительное комбинированное поражение, которое затрагивает цилиарное тело и радужку (радужную оболочку) глаза. Во время острого иридоциклита отмечается снижение остроты зрения, боль и покраснение в глазу, отечность, изменение цвета радужки, слезотечение, образование преципитатов и гипопиона, деформация и сужение зрачка.
Передний увеит или иридоциклит – это воспалительное комбинированное поражение, которое затрагивает цилиарное тело и радужку (радужную оболочку) глаза. Во время острого иридоциклита отмечается снижение остроты зрения, боль и покраснение в глазу, отечность, изменение цвета радужки, слезотечение, образование преципитатов и гипопиона, деформация и сужение зрачка.
Диагностирование иридоциклита включает в себя пальпацию, осмотр, проверку остроты зрения, УЗИ и биометрию глаза, проведение иммунологических и клинико-лабораторных исследований, измерение внутриглазного давления.
Консервативная терапия иридоциклита основана на противовирусном, антибактериальном и противовоспалительном лечении, назначении дезинтоксикационных, гормональных, антигистаминных средств, витаминов, имуномодуляторов, мидриатиков.
Иридоциклит: общее описание болезни
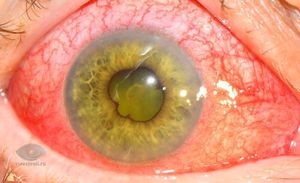 Иридоциклит, кератоувеит, циклит, ирит в офтальмологии относятся к так называемым передним увеитам – воспалительным процессам глазной сосудистой оболочки. Из-за тесного функционального и анатомического взаимодействия ресничного (цилиарного) тела и радужки, процесс воспаления, который начался в одной из данных частей глазной сосудистой оболочки, довольно быстро переходит на другую и протекает в виде иридоциклита.
Иридоциклит, кератоувеит, циклит, ирит в офтальмологии относятся к так называемым передним увеитам – воспалительным процессам глазной сосудистой оболочки. Из-за тесного функционального и анатомического взаимодействия ресничного (цилиарного) тела и радужки, процесс воспаления, который начался в одной из данных частей глазной сосудистой оболочки, довольно быстро переходит на другую и протекает в виде иридоциклита.
Иридоциклит может быть определен у людей в любом возрасте, но чаще всего у людей 25-45 лет.
По течению болезни отличают:
- хронический;
- острый иридоциклит.
По прохождению воспалительных изменений:
- экссудативный;
- серозный;
- геморрагический;
- фибринозно-пластический.
По происхождению:
- инфекционно-аллергический;
- инфекционный;
- посттравматический;
- аллергический неинфекционный;
- вызванный синдромными и системными болезнями;
- неопределенной этиологии.
Длительность хронического иридоциклита составляет несколько месяцев, острого – 4-5 недель. При этом рецидивы и заболевание чаще всего появляются в холодное время года.
Иридоциклит: причины возникновения
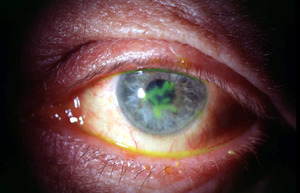 Причины, которые вызывают иридоциклит, многообразны, и могут иметь экзогенный или эндогенный характер. Зачастую иридоциклит появляется в результате кератита (воспаления радужки), травматического повреждения глаза (офтальмологических операций, контузии, ранения).
Причины, которые вызывают иридоциклит, многообразны, и могут иметь экзогенный или эндогенный характер. Зачастую иридоциклит появляется в результате кератита (воспаления радужки), травматического повреждения глаза (офтальмологических операций, контузии, ранения).
Также иридоциклит вызывают перенесенные протозойные, бактериальные или вирусные заболевания (корь, грипп, стрептококковая и стафилококковая инфекция, ВПГ, гонорея, туберкулез, малярия, токсоплазмоз, хламидиоз и т.д.), а также находящиеся очаги хронической инфекции в носоглотке и полости рта (тонзиллит, синусит).
Причиной появления иридоциклита могут быть системные болезни непонятной этиологии (болезнь Фогта-Коянаги-Харады, синдром Бехчета, саркоидоз), обменные нарушения (диабет, подагра), ревматоидные состояния (болезнь Стилла, ревматизм, синдромы Шегрена и Рейтера, болезнь Бехтерева, аутоиммунный тиреоидит). Распространенность иридоциклита у людей с инфекционными и ревматическими заболеваниями составляет приблизительно 45% от общих случаев.
Появлению иридоциклита способствуют развитая глазная сосудистая сеть и высокая восприимчивость ресничного тела и радужки к ЦИК и антигенам, которые попадают из неинфекционных источников сенсибилизации или внеглазных очагов инфекции.
Во время развития иридоциклита, кроме поражения непосредственно сосудистой глазной оболочки бактериями либо их токсинами, начинается ее иммунологическое нарушение с вовлечением медиаторов воспаления. Воспалительный процесс сопровождается дисферментозом, васкулопатиями, явлениями иммунного цитолиза, нарушениями микроциркуляции с дальнейшей дистрофией и рубцеванием.
Также большое значение в причине появления иридоциклита имеют провоцирующие факторы — стрессовые ситуации, иммунные и эндокринные расстройства, чрезмерная физическая нагрузка, переохлаждение.
Иридоциклит: симптомы заболевания
Особенности течения и степень выраженности иридоциклита будут зависеть от иммунного статуса и генотипа организма, степени проницаемости гематоофтальмического барьера, этиологии и продолжительности действия антигена.
При иридоциклите, как правило, отмечается одностороннее заражение глаз. Первыми симптомами острого заболевания являются боль в глазу и общее покраснение, с характерным существенным усилением болевых симптомов во время надавливания на глазное яблоко. У пациентов с иридоциклитом появляется слезотечение, светобоязнь, перед глазами появление «тумана», незначительное (в районе 2-3 строчек) ухудшение остроты зрения.
Прохождению заболевания свойственно значительное снижение четкости изображения и изменение цвета воспаленной оболочки радужки (ржаво-красный или зеленоватый). Вероятно, проявление перикорнеальной инъекции сосудов глазного яблока, выраженного умеренного роговичного синдрома. В глазной передней камере может отмечаться гнойный, фибринозный или серозный экссудат. Во время оседания на дне передней камеры глаза гнойного экссудата появляется гипопион в форме желто-зеленой или серой полоски. Во время разрыва сосуда выявляется скопление крови в передней камере — гифема.
Процесс воспаления в ресничном отделе при оседании на волокнах стекловидного тела и поверхности хрусталика экссудата может приводить к снижению остроты зрения и его помутнению.
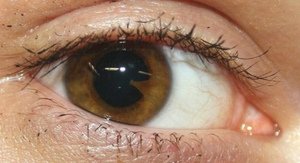 При иридоциклите на задней поверхности роговицы из экссудата и точечных отложений клеток проявляются серовато-белые преципитаты, при их рассасывании продолжительное время отмечаются пигментные глыбы. При наличии экссудата отечность тканей радужки и ее плотный контакт с передней капсулой хрусталика приводит к образованию синехий (задних спаек), которые вызывают миоз (необратимое сужение), ухудшение реакции зрачка на свет и его деформацию. При сращении передней части хрусталика и радужки на всем протяжении появляется круговая спайка. Синехии создают риск появления слепоты при неблагоприятном прохождении иридоциклита из-за полного заращения зрачка.
При иридоциклите на задней поверхности роговицы из экссудата и точечных отложений клеток проявляются серовато-белые преципитаты, при их рассасывании продолжительное время отмечаются пигментные глыбы. При наличии экссудата отечность тканей радужки и ее плотный контакт с передней капсулой хрусталика приводит к образованию синехий (задних спаек), которые вызывают миоз (необратимое сужение), ухудшение реакции зрачка на свет и его деформацию. При сращении передней части хрусталика и радужки на всем протяжении появляется круговая спайка. Синехии создают риск появления слепоты при неблагоприятном прохождении иридоциклита из-за полного заращения зрачка.
При иридоциклите внутриглазное давление зачастую бывает меньше нормы из-за угнетения в передней камере секреции влаги. В некоторых случаях при сращении хрусталика со зрачковым краем радужки или остро развивающимся иридоциклите с выраженной экссудацией, отмечается увеличение внутриглазного давления.
Разные виды иридоциклита отличаются своими особенностями клинического проявления симптомов:
- Туберкулезный иридоциклит проходит со слабовыраженными симптомами, характеризуется наличием на радужке желтоватых бугорков (туберкул), крупных «сальных преципитатов», образованием задних мощных стромальных синехий, опалесцированием влаги передней камеры, полным заращением зрачка или затуманиваем зрения.
- Вирусные иридоциклиты отличаются повышенным внутриглазным давлением, образованием светлых преципитатов и серозно-фибринозного или серозного экссудата, а также торпидным течением.
- При болезни Рейтера иридоциклит, который обусловлен хламидийной инфекцией, сопровождается поражением суставов, уретритом и конъюнктивитом с незначительными появлениями воспаления сосудистой оболочки.
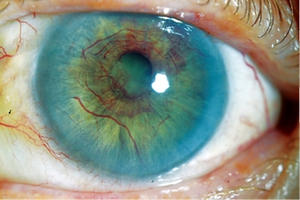 При травматическом иридоциклите может появиться симпатическая офтальмия (симпатическое воспаление здорового глаза).
При травматическом иридоциклите может появиться симпатическая офтальмия (симпатическое воспаление здорового глаза).- Аутоиммунный иридоциклит на фоне обострений основного заболевания характеризуется тяжелым рецидивирующим течением с частым появлением осложнений (вторичной глаукомы, катаракты, атрофии глазного яблока, склерита, кератита). Любой рецидив проходит тяжелей предыдущего и зачастую приводит к полной потере зрения.
Диагностирование заболевания
Диагноз иридоциклита определяется по данным комплексного исследования: рентгенологического, лабораторно-диагностического, офтальмологического, осмотра пациента более узкими специалистами.
Врачом-офтальмологом изначально производится сбор анамнестических данных, пальпация, наружный осмотр глазного яблока. Для уточнения диагноза проводят измерение внутриглазного давления с помощью бесконтактной или контактной тонометрии, проверку остроты зрения, УЗИ глаза с двухмерным или одномерным изображением глазного яблока, биомикроскопию глаза, которая выявляет поражение глазных структур. При иридоциклите процедура офтальмоскопии зачастую осложнена из-за измененных и воспаленных передних глазных отделов.
Для определения этиологии заболевания назначают биохимический и общий анализы мочи и крови, ревмопробы для определения системных болезней, коагулограмму, ИФА и ПЦР-диагностику возбудителя воспаления (в том числе туберкулеза, сифилиса, хламидиоза, герпеса и т.д.), аллергопробы (общие и местные реакции на введение аллергенов стафилококка, стрептококка, специфических антигенов: токсоплазмина, туберкулина и т.д.).
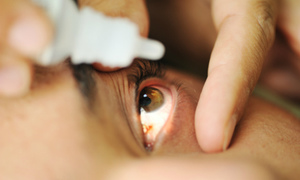 Для определения иммунного статуса проводят обследование уровня в крови сывороточных иммуноглобулинов IgA, IgG, IgM, а также их количество в слезной жидкости.
Для определения иммунного статуса проводят обследование уровня в крови сывороточных иммуноглобулинов IgA, IgG, IgM, а также их количество в слезной жидкости.
С учетом особенности клинической симптоматики заболевания требуется обследование и консультация у фтизиатра, ревматолога, оториноларинголога, стоматолога, дерматовенеролога, аллерголога. Вероятно выполнение рентгенографии придаточных носовых пазух и легких.
Производят дифференциальную диагностику иридоциклита и иных заболеваний, которые сопровождаются покраснением и отечностью глаз, таких как острый приступ первичной глаукомы, кератит, острый конъюнктивит.
Иридоциклит: лечение заболевания
Лечение этой болезни обязано быть своевременным и направленным по возможности на удаление причины его появления.
Консервативное лечение сориентировано на снижение риска появления осложнений, профилактику появления задних синехий и включает плановую терапию и меры неотложной помощи. В первые часы заболевания назначается прием антигистаминных средств, закапывание в глаз препаратов кортикостероидов, НПВС, увеличивающих зрачок (мидриатиков).
Плановое лечение производится в условиях стационара, в его основе находится общая и местная противовирусная, антибактериальная или антисептическая терапия, введение гормональных и нестероидных противовоспалительных средств (в виде субконьюнктивальных, парабульбарных внутривенных или внутримышечных инъекций, а также глазных капель). Кортикостероиды чаще всего применяются в лечении аутоиммунного и токсико-аллергического генеза иридоциклита.
При иридоциклите производятся инстилляции растворов мидриатиков, которые предотвращают сращение хрусталика с радужкой, дезинтоксикационное лечение (при ярко выраженном воспалении – гемосорбция, плазмаферез). При лечении назначают поливитамины, местно-протеолитические ферменты для рассасывания спаек, преципитатов и экссудата, антигистаминные препараты, иммуносупрессоры или иммуностимуляторы (с учетом основной болезни). Зачастую используются физиотерапевтические мероприятия: лазерная терапия, магнитотерапия, электрофорез.
Иридоциклит сифилитической, туберкулезной, ревматической, токсоплазмозной этиологии нуждается в проведении специфического лечения под присмотром соответствующих врачей.
Хирургическое вмешательство производится в случае появления вторичной глаукомы, при необходимости разделения спаек (разделение задних и передних синехий радужки). При тяжелом осложнении гнойного иридоциклита с лизисом содержимого глаза и оболочек рекомендовано хирургическое удаление первого (эвисцерация глаза, энуклеация).
Профилактика заболевания и прогноз
 При тщательно проведенном, адекватном и своевременном лечении прогноз иридоциклита обычно положительный. Полноценное излечение после острого иридоциклита отмечается приблизительно в 17-22% случаев, в 47-52% случаев – болезнь принимает рецидивирующее подострое прохождение с более редкими рецидивами, зачастую совпадающие с обострениями основной болезни (подагры, ревматизма).
При тщательно проведенном, адекватном и своевременном лечении прогноз иридоциклита обычно положительный. Полноценное излечение после острого иридоциклита отмечается приблизительно в 17-22% случаев, в 47-52% случаев – болезнь принимает рецидивирующее подострое прохождение с более редкими рецидивами, зачастую совпадающие с обострениями основной болезни (подагры, ревматизма).
Иридоциклит иногда переходит в хроническую стадию с упорным ухудшением зрения. В невылеченных или запущенных стадиях появляются тяжелые осложнения, которые угрожают зрению и существованию глазного яблока: заращение или сращение зрачка, хориоретинит, катаракта, вторичная глаукома, абсцесс стекловидного тела, отслойка сетчатки или деформация стекловидного тела, атрофия или субатрофия глазного яблока, панофтальмит и эндофтальмит.
Профилактика заболевания состоит санации в организме очагов хронической инфекции и в своевременном лечении основной болезни. Профилактические регулярные осмотры основных специалистов смогут помочь вам сохранить высокое качество жизни и ваше здоровье.